Dermatologie
Publié le 25 fév 2019Lecture 10 min
La maladie de Bowen : éléments de diagnostic et actualités du traitement
Cyril MAIRE, Centre médical St-Jean, Arras ; service de dermatologie, CHRU de Lille
La maladie de Bowen est un carcinome épidermoïde in situ. À ce titre, elle doit être traitée. Si le traitement de référence reste la chirurgie, des alternatives thérapeutiques peuvent être utiles dans certaines situations. La photothérapie dynamique (PDT), notamment, peut donner d’excellents résultats carcinologiques et cosmétiques.
La tendance actuelle est aux traitements combinés qui semblent bénéficier d’un effet thérapeutique synergique. Le diagnostic doit être confirmé anatomopathologiquement. Le traitement de référence en première intention est la chirurgie. Les alternatives thérapeutiques sont réservées aux cas non opérables.
La cryothérapie est en net recul face aux traitements locaux et à la PDT. Cette dernière prend de plus en plus d’ampleur dans l’arsenal thérapeutique avec, notamment, un effet synergique lorsqu’elle est utilisée en combinaison à d’autres techniques telles que le laser.
Épidémiologie
La maladie de Bowen appartient aux néoplasies intraépithéliales. Il s’agit d’un carcinome in situ malpighien intraépithélial touchant principalement l’adulte avec un âge médian de 65 ans. Sa forme génitale est plus fréquente chez les adultes jeunes avec une prédominance féminine.
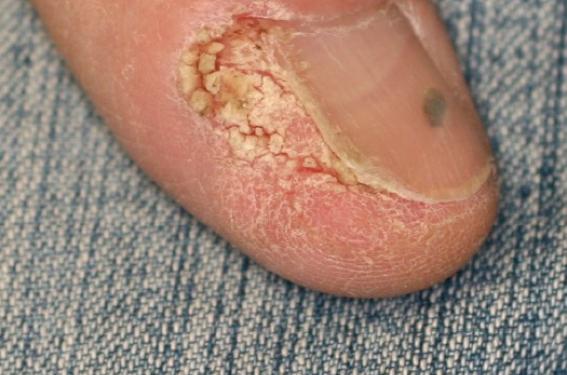
Ses facteurs favorisant sont principalement l’exposition aux UV, l’immunosuppression et l’infection à HPV16 (formes génitale, périunguéale – figure 1 – et palmoplantaire). Elle peut également compliquer un lupus érythémateux chronique ou un lupus vulgaire.
Le terme de néoplasie intraépithéliale est proposé pour regrouper les 3 formes de carcinome in situ des muqueuses génitales dont fait partie la maladie de Bowen, au même titre que l’érythroplasie de Queyrat et la papulose bowénoïde. Elles ont en commun des facteurs de risque : absence de circoncision, infection à HPV oncogène, lichen scléreux génital.
Figure 1. Maladie de Bowen périunguéale.
Clinique
Il s’agit d’une plaque discrètement saillante et/ou infiltrée, érythémateuse, squameuse et parfois kératosique (figures 2 et 3).
Les lésions peuvent être isolées ou multiples (10 à 20 % des cas) et se situer sur toutes les zones du tégument, avec une préférence pour les zones photoexposées.
Les muqueuses et les plis peuvent être atteints. Dans ce cas, la plaque prend un aspect érythroleucoplasique, rose et suintant, d’aspect velvétique.
En dermoscopie, on s’appuiera notamment sur la recherche de structures vasculaires pour orienter le diagnostic avec la présence de vaisseaux de type glomérulaire.
Figure 2. Maladie de Bowen de la joue.
Figure 3. Aspect clinique typique : plaque discrètement saillante, érythémateuse, squameuse et parfois kératosique.
Évolution
La maladie de Bowen peut progresser dans 3-5 % des cas en carcinome invasif sans toutefois pouvoir donner un délai d’évolution précis.
L’aspect de la lésion devient alors ulcéré ou bourgeonnant, initialement de façon focale.
La maladie de Bowen cutanée n’est pas associée à d’autres cancers solides. L’atteinte génitale doit toutefois faire rechercher un cancer génital, et un examen gynécologique/proctologique est conseillé dans le cadre du bilan initial et du suivi (figures 4 et 5).
Figure 4. Maladie de Bowen du gland.
Figure 5. Maladie de Bowen évoluée vulvo-périnéale.
Confirmation du diagnostic et histologie
Le diagnostic est suspecté cliniquement mais doit être confirmé histologiquement par une biopsie cutanée ou muqueuse. D’une part, car il existe de nombreux diagnostics différentiels et que l’aspect clinique peut avoir été modifié par les tentatives de traitements locaux précédant la consultation. D’autre part, car il est primordial d’éliminer une pathologie invasive, on recherchera donc une rupture de la membrane basale. La zone de biopsie sera donc choisie en zone la plus suspecte d’invasion.
Traitement
Dans tous les cas, le contrôle biopsique pour analyse anatomopathologique est nécessaire avant traitement.
Exérèse chirurgicale
C’est la méthode de référence à utiliser en première intention. Elle permet une guérison sans récidive dans 81 à 98 % des cas. La localisation génitale étant cependant la plus volontiers récidivante(1).
Les autres méthodes seront à proposer en cas de chirurgie impossible, de terrain non favorable, de conséquences cicatricielles inconcevables, ce qui représente, dans le cas de la maladie de Bowen, une grande partie des patients.
On recommande une marge clinique de 5 mm. L’analyse anatomopathologique systématique confirmera l’exérèse complète et vérifiera sur coupes sériées l’absence de micro-invasion. Suture simple, lambeau ou greffe de peau mince peuvent être discutés selon la présentation lésionnelle. Le bistouri électrique peut être utilisé, mais on prendra les mêmes marges cliniques qu’au bistouri simple. L’électrocoagulation ne permet pas de détruire d’éventuelles cellules tumorales sur les berges. L’objectif, dans ce cas, reste l’exérèse complète à l’examen anatomopathologique.
On peut également avoir recours à la chirurgie micrographique de Mohs dans certaines localisations difficiles, notamment palpébrales ou périorificielles.
Traitements locaux
• 5-FU
Le 5-D-fluoro-uracil en crème à 5 % en application quotidienne est le plus couramment employé en France. La réponse à 3 mois semble être comparable entre 5-FU, cryothérapie et MAL-PDT(2).
Elle semble cependant supérieure en ALA-PDT versus 5-FU(3).
Il n’y a pas de consensus sur la durée de traitement (7 jours à 2 mois). Le plus fréquent étant une application par jour pendant 7 jours puis 2 fois par jour pendant 3 semaines. Ce mode d’application est à modifier selon la tolérance locale. Une inflammation locale est nécessaire et attendue. Les patients doivent en être prévenus. Cependant, une gêne importante diminuera l’observance. Un contrôle histologique de la guérison est conseillé. Le taux de récidives est de 4 à 8 % ce qui est relativement faible au vu du peu de contraintes et du faible coût de ce type de traitement(1).
• Imiquimod topique
Il s’agit d’une molécule à double action : immunomodulation (via les Toll-Like récepteurs 7 et 8) et antitumorale en favorisant l’apoptose (via la voie des caspases). Il ne dispose pas clairement de l’AMM pour la maladie de Bowen mais est classiquement utilisé dans ce cadre et apparaît dans les guidelines de la Société Française de Dermatologie(4).
Les résultats obtenus par l’application 5 jours sur 7 pendant un maximum de 16 semaines sont tout à fait satisfaisants avec une guérison histologique de 73 %(5). L’imiquimod topique aura pour effet indésirable principal une inflammation locale, parfois inquiétante pour le patient qui devra être prévenu et rassuré. La restitution ad integrum est la règle. Dans certains cas, peut survenir un syndrome pseudo-grippal. Là encore, le patient doit être prévenu.
• Ingenol mebutate
L’ingenol mebutate (PICATO) aura probablement sa place prochainement dans l’arsenal thérapeutique et pourrait faire augmenter l’observance des traitements locaux. Pour le moment, l’AMM est réservée aux kératoses actiniques(1).
Radiothérapie
Dans la mesure où de multiples alternatives à la chirurgie sont disponibles, la radiothérapie reste d’indication exceptionnelle pour la maladie de Bowen. Elle n’est d’ailleurs pas citée dans les guidelines de la Société Française de Dermatologie. En effet, même si elle est d’une très bonne efficacité à faible ou fort dosage, elle entraîne des effets indésirables aigus et chroniques locaux et régionaux dont la radiodermite ainsi que des troubles de cicatrisation fonctionnels et esthétiques. Elle sera donc à réserver aux patients présentant des contre-indications ou des non-indications à la chirurgie ou aux traitements locaux.
Traitements physiques
La cryothérapie, le curetage-électrodessication et le laser ablatif sont tous opérateurs-dépendants.
• Cryothérapie
La cryothérapie est largement répandue et facilement accessible dans les cabinets de dermatologie en France. Ainsi, même si aucun consensus n’existe concernant la méthodologie à employer, elle constituait selon les guidelines de la Société Française de Dermatologie en 2009, le traitement de choix en cas de prise en charge chirurgicale impossible. Cette place est cependant discutable compte tenu de l’absence de reproductibilité. Il est recommandé une cryothérapie à l’azote durant 20 à 40 secondes, en débordant d’environ 3 mm les lésions. L’étude de Morton et coll. en 2006 ne montrait pas de différence significative d’efficacité de cette technique comparativement au MAL-PDT ou au 5-FU. La cryothérapie donnait cependant des résultats esthétiques inférieurs. Les zones de faible cicatrisation comme les membres inférieurs sont donc à éviter(2).
• Curetage – électrodessication
Cette méthode est très peu pratiquée en France. Elle dépend de l’expérience de l’opérateur. De bons résultats ont été publiés par certains auteurs. On notera l’absence de méthodologie reproductible et de la disponibilité d’autres méthodes. Cette technique ne fait pas partie des guidelines de la SFD.
• Lasers ablatifs
Les lasers ablatifs tels que le laser CO2 et le laser Er :YAG permettent d’obtenir des résultats comparables au 5-FU, la cryothérapie ou la PDT. Cependant, la littérature ne dispose pas d’étude clinique reproductible à forte puissance et l’expérience de l’opérateur reste la clé de l’efficacité. Le laser peut également être utilisé à visée synergique avec la PDT.
Photothérapie dynamique
Ce traitement est recommandé en première ligne thérapeutique pour les lésions de maladie de Bowen étendues ou multiples, notamment des membres inférieurs(6,7).
Cette technique présente une efficacité de à 76 à 90 % selon les études, avec un préjudice esthétique nul ou quasiment nul, même pour les zones de faible cicatrisation comme les membres inférieurs(8,9).
Dans l’étude de Salim et coll., une supériorité significative en termes de réponse à 12 mois et de résultat cosmétique par rapport à la cryothérapie et au 5-FU topique a pu être démontrée. Il est intéressant de noter qu’il n’y avait pas de différence significative de douleur globale ressentie et que les ulcérations cutanées secondaires au traitement étaient moins fréquentes avec la PDT qu’avec le 5-FU(3,8,10).
On notera que la présence d’atypies sévères à la biopsie ou cliniquement est prédictrice de moins bonne réponse thérapeutique à la MAL-PDT.
En France, l’AMM (2006) est réservée en deuxième intention, pour les cas où la chirurgie est jugée difficile et chez un sujet immunocompétent. On conseillera principalement cette technique pour la maladie de Bowen cutanée de petite et grande taille dans les zones de cicatrisation médiocre telles que doigts, oreilles et jambes.
Attention cependant à la zone périunguéale qui présente une moins bonne réponse thérapeutique(11).
La procédure est de 2 séances de MAL-PDT à 1 semaine d’intervalle. En cas de récidive, une seconde série de 2 séances peut être répétée à 3 mois. Cette procédure permet d’excellents résultats cosmétiques, un fort taux de guérison sans récidive (86 à 93 % à 3 mois, 76 % à 16 mois et maintient sans récidive à 2 mois de 68 à 71 %) au prix d’effets indésirables locaux modérés(2,8).
L’illumination de la zone sur laquelle le Metvixia® a été appliqué sera classiquement illuminé 10 min en lumière rouge à la fluence de 37 J/cm2. Avec ce procédé, le patient ressent une sensation de brûlure, pouvant être intense et nécessiter d’interrompre le traitement, notamment dans certaines localisations (génitales). L’illumination séquentielle, l’utilisation du protoxyde d’azote, la pulvérisation d’eau thermale ou de froid permet de contrer plus ou moins efficacement cette sensation.
Les jours suivants, on peut constater la présence d’une inflammation locale voire de croûtelles, résolutives spontanément en en quelques jours.
La maladie de Bowen des muqueuses est tout à fait accessible au traitement par photothérapie dynamique. Cependant, le pourcentage de récidive reste élevé (40 %) et le risque de transformation en tumeur invasive fait privilégier la chirurgie chaque fois que cela est possible.
La PDT permet, en outre, la réalisation d’un photodiagnostic en lumière de Wood, utile dans ces localisations où la clinique peut être mise en défaut. La disparition de la fluorescence étant prédictive d’une bonne réponse thérapeutique(12).
Bien sûr, on prendra soin de s’assurer d’une antalgie adaptée à la localisation, à la surface à traiter et au patient lui-même. On peut avoir recours à la pulvérisation d’air froid, l’anesthésie locale, le protoxyde d’azote, voire l’hypnose.
Pour toutes les localisations cutanées, l’extension de l’AMM du Metvixia® concernant la procédure de photothérapie dynamique en lumière du jour permettra très probablement prochainement d’augmenter la tolérance clinique immédiate. L’utilisation de textiles lumineux innovants pourrait également permettre une meilleure tolérance dans les localisations difficiles notamment muqueuses.
Traitements combinés
L’utilisation combinée de ces différentes méthodes, à adapter à la tolérance du patient, permet parfois un effet synergique. Quelques exemples publiés récemment :
• Immunocryochirurgie
Un taux de guérison de 91 % est obtenu sur une petite série de 24 lésions (Gaitanis et coll.) en utilisant un protocole combiné : imiquimod topique quotidiennement pendant 5 semaines et cryochirurgie (2 spray d’azote liquide de 15 secondes) à la fin de la deuxième semaine. Ce protocole est répété une fois pour les lésions de plus grande taille. L’équipe relate un résultat esthétique très satisfaisant à l’exception d’hypopigmentations séquellaires(13).
• PDT + imiquimod
La petite série de 13 lésions récemment publiée par Victoria-Martinez et coll. confirme l’efficacité de la PDT. En cas de réponse partielle, notamment sur les plus grandes lésions, la réponse complète était obtenue par des applications séquentielles d’imiquimod topique. Elle précise que ce traitement est très bien toléré(14).
• Laser CO2 + PDT
Une petite série proposée par Cai et coll. évaluait la réponse de 22 lésions de maladie de Bowen. Celles-ci étaient répartie en 2 bras : laser CO2 + PDT seul versus laser CO2 seul. Les taux de rémission complète étaient respectivement de 8/11 et 1 récurrence versus 7/11 et 5 récurrences(15).
• Laser Er:YAG(erbium:yttrium-aluminium-garnet) + PDT
Ko et coll. rapportent une étude élégante dans laquelle 22 patients (58 lésions) étaient traités de façon symétrique par 1 séance de laser Er:YAG + PDT ou 2 séances de PDT seule, à 7 jours d’intervalle. On ne notait pas de différence cosmétique mais une meilleure efficacité à 3 mois (93,8 % vs 73,1 % p = 0,031) associée à une diminution des récurrences à 12 mois (6,7 % vs 31,6 % p = 0,022) en faveur du groupe n’ayant reçu qu’une session de laser Er:YAG + PDT(16).
Surveillance
Dans certains cas, un contrôle anatomopathologique post-thérapeutique peut être nécessaire. L’apport de la dermoscopie et du photodiagnostic peuvent être utiles. La recherche d’une réapparition de structures vasculaires en dermoscopie aidera à dépister une récidive locale lorsqu’une technique non chirurgicale, telle que la photothérapie dynamique, a été utilisée. La réapparition de structures vasculaires fera volontiers pratiquer une nouvelle biopsie(17).
Dans la mesure où il s’agit d’un carcinome épidermoïde cutané, la surveillance dermatologique à vie est primordiale. Elle permettra de rechercher une récidive clinique de la lésion traitée mais également la survenue d’autres cancers cutanés survenus sur le même terrain.
"Publié dans Dermatologie Pratique"
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :



