Publié le 30 mar 2022Lecture 11 min
TheraSphereTM : une nouvelle ère grâce à la dosimétrie personnalisée
Carole ALLIMANT, service de radiologie diagnostique & interventionnelle, hôpital St-Eloi, CHU de Montpellier
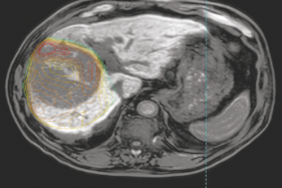
TheraSphereTM est une thérapie ciblée intrahépatique qui délivre des millions de microsphères de verre porteuses d’Ytrium 90 (Y90) radioactif.
Un produit innovant... qui fera partie de l'avenir
TheraSphereTM est une thérapie ciblée intrahépatique qui délivre des millions de microsphères de verre porteuses d’Ytrium 90 (Y90) radioactif. Les premières expériences rapportées d’injection intra-artérielle datent de 1965 par Ariel et coll. sur une série de cancers primitifs hépatiques et pancréatiques inopérables. Les propriétés radio-actives utiles de cet isotope pour des traitements de radiothérapie interne ont déjà été remarquées : une émission de rayons bêta- purs à très forte énergie (2 200 KeV), sur une courte distance (2,5 mm en moyenne), et dont la demi-vie de 64 h se traduit en pratique clinique par la délivrance de la quasi-totalité de son rayonnement en moins de 11 jours, permettant ainsi une irradiation forte, localisée et rapide du tissu perfusé.
Il faudra cependant attendre la fin des années 1980 pour voir apparaître les premiers essais de phase I grâce au développement de deux produits : les microsphères de verre TheraSphereTM (Boston Scientific) et de résine Sir-Spheres® (Sirtex Medical). Ces études conduisent la FDA en 1999 à autoriser aux États-Unis l’utilisation de ces produits de manière exceptionnelle pour le CHC avancé non opérable. Dès lors, de nombreuses séries de cas ont été publiées, se focalisant surtout sur son innocuité.
C’est le cas de cette série de 15 CHC avec thrombose porte tumorale (PVT) publiée par Salem et coll(1). en 2004, qui démontre l'absence de caractère embolique significatif de TherasphereTM (20-30 μm) et la parfaite tolérance de la mal-nommée radioembolisation (RE), au contraire de la chimioembolisation (CHE). On préfère d’ailleurs depuis son appellation de radiothérapie interne sélective (SIRT en anglais). Puis les premières études rétrospectives dans les années 2005-2010 ont évalué son efficacité et notamment sa supériorité à la CHE en termes de contrôle tumoral et de tolérance(2). Le niveau de preuves de ces données restait insuffisant encore pour permettre une mise sur le marché en France, même si à l’époque, la seule option thérapeutique disponible pour le CHC avancé était le sorafénib, introduit en 2008 suite à l’étude randomisée SHARP, permettant un gain de survie globale limité mais significatif (10,7 mois vs 7,9 mois [placebo]) avec une tolérance médiocre.
Des études de phase III négatives contrecarrant son développement
Trois grandes études randomisées contrôlées internationales de phase III ont été imaginées et conduites dans ce contexte : les études SARAH (inclusions de 2011-2015 en France), SIRveNIB (en Asie), SORAMIC (multicentrique européen) qui comparaient la RE (utilisant SIR-Spheres®) au sorafénib (ou combiné avec le sorafénib). Malheureusement aucune de ces études n’a montré de bénéfice en termes de survie globale (objectif principal). Quelle déception ! Cela expliquera l’absence remarquée de la RE dans la révision des recommandations du traitement du CHC par l’EASL en 2018. Et pourtant nous avions tous observé des cas de réponse tumorale majeure pour des CHC très avancés...
Depuis, on a pu largement décortiquer ces études pour expliquer ces résultats négatifs (inclusion de patients avec des CHC « dépassés », technique non encore maîtrisée par de nombreux centres ayant participé à ces études, aucune considération dosimétrique véritable, etc.). Nous réalisions qu’il s’agissait d’un traitement plus exigeant et technique que nous l’avions anticipé, non pas par sa technicité manuelle (cathétérisme intra-artériel hépatique souvent aisé) mais en termes de sélection des bons patients, de la planification thérapeutique, du choix du site d’injection, de la technicité du calcul de dose... Nous devions mieux contrôler et mesurer la dose d’irradiation tumorale !
Booster la dosimétrie
Cela a été (et est toujours) un véritable défi pour les radiologues et médecins nucléaires. Il a fallu se familiariser avec ces notions et ces nouvelles grandeurs d’activité globale injectée (en gigabecquerel [GBq] portée par les billes de verre) et de dose d’irradiation reçue (mesurée sur les examens de médecine nucléaire en Gray, Gy) et de les corréler ensuite aux effets obtenus sur nos patients. Petit à petit, les modèles se sont affinés. Initialement le modèle appliqué aux SIR-Spheres® était importé de radiothérapie externe, basé sur le BSA (Body surface area) et partant du principe d’une corrélation du BSA avec le volume hépatique (activité ajustée à un rapport entre les volumes du foie traité/de la tumeur/du foie total et globalement réduite de 10-20 % en cas de shunt pulmonaire).
Cette méthode a été celle utilisée dans les grands essais de phase III suscités, responsable finalement d’un sous-dosage quasi systématique à la tumeur sur les données rétrospectives étudiées(3). Depuis, le modèle par partition s’est imposé. Il distingue trois compartiments : les poumons, le foie tumoral et le foie non tumoral, pour lequel on peut, à partir d’une équation complexe (MIRD) et des données de fixation relative du traceur utilisé lors du work-up (macro-agrégats d’albumine marqués au technétium 99m), calculer l’activité globale à injecter (GBq) permettant de délivrer une certaine dose (Gy) pour chaque compartiment. Cela introduisait la notion de dose tumorale.
Depuis les modèles se sont encore perfectionnés et actuellement TheraSphereTM utilise un modèle de dosimétrie 3D, dite « à l’échelle du voxel » permettant de calculer la dose prévisible ou la dose reçue de n’importe quel volume d’intérêt, délimité sur le SPECT-CT du work-up ou le PET-CT post-thérapeutique respectivement. Il fallait ensuite déterminer les seuils de doses nécessaires ou limites. Compte tenu de modèles dosimétriques différents, il était impossible d’importer directement les données déjà abondantes dans la littérature des doses délivrées en radiothérapie externe (un traitement classique pour un CHC délivre au total environ 50 Gy à la tumeur en fractionné) ni avec les doses mesurées pour SIR-Spheres® (compte tenu des modèles dosimétriques différents et des caractéristiques différentes du produit où chaque sphère de SIR-Spheres® porte une activité spécifique d’environ 50 Bq contre 2 500 Bq par sphère de TheraSphereTM nécessitant un nombre de billes beaucoup plus important pour SIR-Spheres®). Les recommandations initiales pour TheraSphereTM était d’obtenir une dose au foie perfusé de 120 ± 20 Gy en moyenne sans dépasser 25 Gy aux poumons. Très tôt, certaines équipes ont focalisé leurs travaux sur la dosimétrie tumorale, permettant dès 2012 à E. Garin de décrire un seuil de dose ≥ 205 Gy à la tumeur pour permettre une réponse objective(4) introduisant alors le concept de dosimétrie personnalisée, ce qui a permis de grandes avancées pour TheraSphereTM.
Un tournant pour TheraSphereTM et la SIRT en France
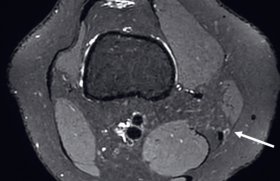
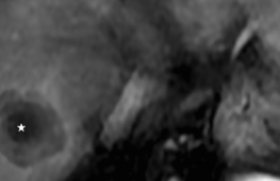
La validation de ce seuil de dose a été possible par une étude randomisée multicentrique de phase II (DOSISPHERE-01) menée en France par cette même équipe de Rennes entre 2015 et 2018 dont les résultats ont été positifs à de nombreux égards(5). La dosimétrie personnalisée (≥ 205 Gy à la lésion tumorale index) comparée à la dosimétrie dite standard (120 Gy ± 20 au foie perfusé) permettait un meilleur taux de réponse objective tumorale (71 % vs 36 %) et de meilleures survies globales (26,6 mois pour des doses ≥ 205 Gy vs 10,7 mois pour les autres) (figure 1). Ces survies globales à plus de 2 ans étaient d’autant plus impressionnantes qu’il s’agissait de CHC non opérables, de 10 cm en moyenne, la plupart présentant un envahissement porte (PVT ≥ 64 % des patients). La faisabilité initiale d’un tel traitement en dosimétrie personnalisée suppose une fonction hépatique préservée Child A, une bilirubine 2 fois inférieure à la normale, l’absence d’ascite et surtout une réserve hépatique qui doit épargner 30 % du foie total. De manière intéressante, et se démarquant ainsi des essais de phase III négatifs, la randomisation avait lieu cette fois-ci après la phase de work-up qui s’avère décisive pour la sélection des patients. En effet, environ 20 % des patients sont récusés après cette phase-test (ciblage incomplet de la tumeur, shunt extrahépatique pulmonaire ou digestif non rectifiable, dosimétrie tumorale minimale de 205 Gy non atteignable ou réserve hépatique insuffisante). Le ciblage tumoral est d’autant plus important pour la thrombose porte tumorale avec des survies variant de 3 mois à 20,2 mois en cas de bon « targeting » quelle que soit l’étendue de la thrombose(6).
Ces avancées dosimétriques ont contribué à l’obtention du remboursement par l’Assurance maladie de TheraSphereTM en décembre 2018 pour le CHC (stade BCLC B/C), avec (ou sans) thrombose portale, chez des patients ayant un état général conservé, une fonction hépatique préservée (child-pugh < B7) et qui ne sont pas éligibles ou en échec au sorafénib pour une durée de 5 ans. Durant cette période, les données des patients traités dans toute la France sont collectées et analysées en termes d’efficacité de dose mais aussi et surtout de qualité de vie (registre PROACTIF, > 600 patients inclus à ce jour). Ces résultats seront essentiels pour justifier le renouvellement du remboursement de TheraSphereTM en 2023.
En parallèle ces dernières années, le CHC avancé s’est doté d’un arsenal thérapeutique systémique plus conséquent en deuxième ligne (lenvatinib, regorafenib, carbozantinib...) et surtout via l’avènement en 2020 d’un nouveau traitement de première ligne systémique par une association d’immunothérapie (atézolizumab) avec un antiangiogénique (bévacizumab). Ce traitement combiné a montré sa supériorité sur le sorafénib en termes de survie globale et survie sans progression (étude IMbrave 150). Il existait dans cette étude un taux de réponse tumorale à 27,3 % (vs 11,9 % pour le sorafénib) et un taux de réponse complète à 5,5 % (0 % pour le sorafénib), ce qui montre qu’il reste vraisemblablement toujours une place pour la SIRT comme traitement local au vu de son efficacité redoutable dès lors qu’on utilise la dosimétrie personnalisée.
La dosimétrie à l’heure actuelle
Ces avancées de dosimétrie ont amené un groupe d’experts internationaux à la rédaction de recommandations pour les traitements de TheraSphereTM en 2019(7) et dans le but de standardiser nos pratiques. Ils se sont basés notamment sur les nombreux travaux de l’équipe américaine menée par R. Salem introduisant un nouveau concept de segmentectomie (ou bi-segmentectomie) radique, assortie à la notion de dose « à vocation curative ». Valable plutôt pour des tumeurs limitées en taille, il a été ensuite décrit par analogie la possibilité de tels traitements « à vocation curative » au niveau lobaire (lobectomie radique) pour des CHC plus volumineux. Dans des conditions favorables (réserve > 30 %, maladie unilatérale, fonction hépatique préservée), la RE apparaît effectivement comme une arme puissante de downstaging tumoral vers les traitements curatifs que sont la résection hépatique et la greffe. Elle induit classiquement également une hypertrophie du foie controlatéral, futur foie restant potentiel(8).
Pour la segmentectomie radique, une dose au foie perfusé de 190 Gy est recommandée quelle que soit la composition tumorale. Cela a l’avantage de simplifier ce traitement et d’envisager des injections d’emblée, sans phase préparatoire, puisque le volume du segment traité peut être déterminé à l’avance et que les limites de dose ne s’appliquent pas ici au vu classiquement de la réserve hépatique majeure et de l’absence de shunt. Les auteurs précisent qu’avec cette stratégie la dosimétrie tumorale est autour de 250- 300 Gy (le CHC en tant que tumeur hyper-artérielle présente classiquement une perfusion préférentielle des billes 3 à 7 fois plus importante que le foie adjacent).
Pour un traitement lobaire, les choses se compliquent puisque le volume irradié augmente induisant un risque de décompensation hépatique plus important (surtout si réserve < 30 %) et également des phénomènes de flux pouvant gêner la répartition des sphères et donc la captation tumorale. Pour ces traitements, selon le contexte global du patient et les données du work-up la stratégie thérapeutique envisagée va être déterminante : dans le cas d’un traitement à « vocation curative » (ou de downstaging chirurgical)(figure 2), les doses recommandées dans cette publication sont de 140-150 Gy au foie perfusé en dépassant 88 Gy au foie sain perfusé pour obtenir une hypertrophie du foie controlatéral(9). La dose tumorale n’est pas précisée.
Pour les traitements dits « palliatifs », il est recommandé une dose tumorale d’au moins 200 Gy si possible et de ne pas dépasser 75 Gy au foie sain total(10). De toutes les manières, il ne faudrait pas dépasser 150 Gy au foie total. Grâce à ces recommandations, un cadre est posé pour TheraSphereTM. Nous pouvons déjà remarquer certaines limites, notamment en termes de dosimétrie tumorale parfois non vraiment explicitée et certaines valeurs de dose ne reposant que sur des études rétrospectives sans validation ultérieure ni parfois de logique réelle.
Développements récents et pistes d’avenir
L’étude multicentrique rétrospective LEGACY publiée en 2020 par R. Salem et coll.(11), concernant 162 CHC traités par RE en intention curative (95,7 % étant des traitements sélectifs sur 1 ou 2 segments), rapporte un taux de réponse thérapeutique majeure à 88 % et de manière prolongée avec 62 % pour une durée ≥ 6 mois. Il s’agissait de CHC uniques non résécables jusqu’à 8 cm (la taille médiane restait de 2,7 cm [1-8cm]). La dose médiane au foie perfusé était élevée à 410 Gy [IQR 200-798]. La RE avait conduit à une transplantation hépatique ou résection dans 21 % et 7 % des cas respectivement. Une étude annexe de 2021 s’intéressait aux 45 patients opérés et à la corrélation entre la dose et la nécrose histologique complète. Elle retenait le seuil de 400 Gy au foie perfusé pour ces traitements ≤ 2 segments pour permettre une nécrose histologique complète(12). Ainsi en 2 ans, la dose recommandée du foie perfusé pour un traitement de segmentectomie radique est passée de 190 Gy à 400 Gy. Il nous faut avancer dans le même sens pour les traitements lobaires où les seuils de dose recommandés nous semblent encore insuffisants. Des questions restent en suspens : faut-il ensuite opérer les CHC avec PVT après une bonne réponse à la RE ? Quelle place pour la transplantation hépatique chez ces patients ? Plus loin que ce seuil de 30 % de réserve hépatique, ne faudrait-il pas intégrer une analyse fonctionnelle du foie à nos traitements ?
Élargissement du champ des indications
Fin 2019, TheraSphereTM a obtenu le remboursement en première ligne de traitement palliatif des cholangiocarcinomes intrahépatiques naïfs, non résécables au diagnostic ou lors d’une récidive après résection, avec ou sans association à une chimiothérapie (en absence de diffusion extrahépatique et avec charge tumorale < 50 %). L’essai clinique de phase II MISPHEC(13), réalisé entre 2013 et 2016, multicentrique, prospectif, non comparatif, concernant 41 patients traités pour des cholangiocarcinomes intrahépatiques non résécables par TheraSphereTM et chimiothérapie systémique, rapportait une survie globale médiane de 22 mois et une survie sans progression médiane de 14 mois. Neuf patients sur les 41 traités (22 %) ont pu subir une résection chirurgicale consécutivement .
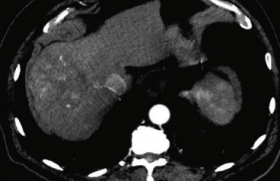
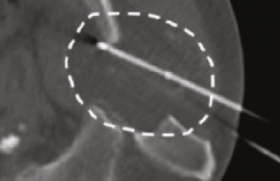
Dans le même temps, le remboursement a été obtenu pour les métastases du cancer colo-rectal (CCR) en échappement thérapeutique (avec envahissement tumoral < 25 %) basé sur les résultats encourageants de quelques études prospectives non comparatives mais sans preuve d’une amélioration du service rendu par rapport à un traitement symptomatique adapté. Très récemment (mars 2022), l’étude EPOCH III(14), étude contrôlée, randomisée, de phase III, multicentrique, internationale, a montré un bénéfice de la RE pour le traitement de métastases de CCR ayant progressé après une chimiothérapie de première ligne. Ainsi, 428 patients ont été inclus et traités par chimiothérapie de deuxième ligne avec ou sans RE complémentaire. Une amélioration statistiquement significative de la survie sans progression (8,0 [IC95 % : 7,2-9,2] vs 7,2 [IC95 % : 5,7-7,6] mois) et de la survie sans progression hépatique (9,1 [IC95 % : 7,8-9,7] vs 7,2 [IC95 % : 5,7-7,6] mois) a été démontrée pour le groupe avec RE (figure 3). Le groupe RE a présenté un taux de réponse objective de 34,0 % vs 21,1 % dans le bras contrôle chimiothérapie.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :
Articles sur le même thème
- 1 sur 3
- >